Sepsis
11.03.24 - International Consensus Criteria for Pediatric Sepsis and Septic Shock Jan 24 verlinkt
12.11.18 - Links zu den relevanten Artikeln eingefügt
Autor: Dr. M. Büttcher (Kinderinfektiologie), Dr. L. Simma (INS), Dr. M. Stocker (IPS), Dr. M. Trück (Kinderchirurgie), S. Stäubli (INS)
Version: 03/2018
Weitere wichtige Dokumente in Zusammenhang mit diesem Merkblatt
- Normale Vitalwerte (siehe Taschenkärtchen).
- Merkblatt: Abklärung Fieber ohne Fokus 0-36 Monate
- Merkblatt: Intravenöse Flüssigkeiten
- Guideline: Schock
Grundlagen
Ein systematische Vorgehensweise - unter der Prämisse „look and hear first, then touch and measure“ - und damit rasche Evaluation eines kranken Kindes ist notwendig (es gilt auch hier A-B-C-D-E). Hilfreich zur ersten Risikoeinschätzung und klinischen Beurteilung in folgender Reihenfolge:
- Allgemeinzustand (Bewusstsein, Tonus, Augenkontakt, Interaktion, Kommunikation, Tröstbarkeit)
- Atmung (Körperposition, Geräusche, Dyspnoezeichen, Atemfrequenz, O2-Sättigung)
- Kreislauf (Blässe, Zyanose, zentrale vs. periphere Hauttemperatur, Rekapillarisationszeit, Herzfrequenz und Blutdruck).
Siehe unten Tabellen 1-3 für entsprechende Details nach Alterskategorien.
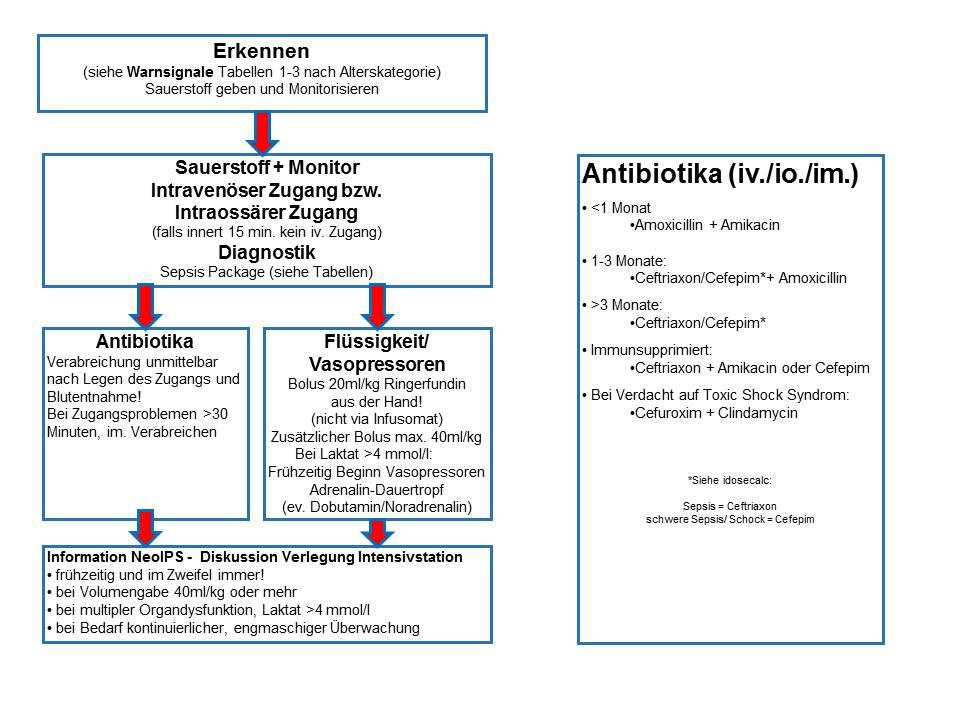
Diagnostik
- Automatisches Differenzialblutbild, CRP, Procalcitonin
- Blutgasanalyse (Point Of Care Test) incl. Elektrolyte, Laktat und Glucose
- Organparameter: Quick, a-PTT, Fibrinogen ASAT, ALAT, Kreatinin, Harnstoff, Blutkultur, ev. EDTA Blut Reserve für PCR (z.B. Meningokokken)
- Urin: Stix und Kultur
- Liquor: Zellzahl, Eiweiss, Glucose, Lactat, Mikroskopie/Gram, Liquor-PCR, Liquorkultur, s. Liquordiagnostik
- Notfallstation: vorbereiteter/vorverordneter Laborblock "Sepsis" (Zimmer 2)
Wichtig:
- Entzündungsparameter (Leukozyten, CRP, Procalcitonin) sind KEINE verlässlichen Parameter zum Ausschluss einer Sepsis. Sie können initial noch unauffällig sein. Hypotonie ist ein spätes Zeichen der Sepsis.
- Antibiotische Therapie: frühzeitiger Start ist entscheidend, keine Verzögerung wegen ausstehenden Abklärungen/Erregersuche, meist primär empirische Therapie bis zum sicheren Ausschluss einer Infektion
Normwerte Vitalparameter:
| Alter |
Gewicht * |
Herzfrequenz (/min) |
Systolischer Blutdruck** (mmHg) |
Atemfrequenz (/min) |
| Neugeborenes |
3.5 kg |
100-180 |
60-100 |
25-60 |
| 3 Monate |
5 kg |
80-170 |
70-100 |
25-55 |
| 6 Monate |
7 kg |
80-160 |
70-100 |
25-55 |
| 1 Jahr |
10 kg |
70-150 |
70-102 |
20-40 |
| 2 Jahre |
12 kg |
60-140 |
74-104 |
20-40 |
| 4 Jahre |
16 kg |
60-140 |
78-108 |
20-40 |
| 6 Jahre |
20 kg |
60-135 |
82-112 |
15-30 |
| 8 Jahre |
25 kg |
60-135 |
86-116 |
15-30 |
| 10 Jahre |
30 kg |
60-135 |
90-120 |
15-30 |
| 12 Jahre |
40 kg |
60-120 |
90-124 |
14-20 |
| 14 Jahre |
50 kg |
60-120 |
90-128 |
14-20 |
*Gewicht = ca. P50 (Näherungswert)
**Blutduck (BD) Untergrenze (5.Perzentile) 70 + (Alter in Jahren x 2) mmHg
Risikopopulationen:
- Frühgeborene, Neugeborene, Kinder unter 1 Jahr
- Träger von zentralen Gefässzugängen (Broviac, Port-a-cath)
- Immunsupprimierte
- Status nach (in den letzten Tagen bis Wochen) thermischen Verletzungen (unabhängig des Grades), St.n. invasiven Eingriffen bzw. Operationen, schwerem Trauma
Tabelle 1. Neugeborene
| Anamnese und klinische Zeichen | |||
| Allgemeinzustand: schläfrig, schrilles Schreien, schlechteres Trinkverhalten, gespannte Fontanelle, Fieber, Hypothermie, Erbrechen, gespanntes Abdomen, Ikterus |
Atmung: Tachypnoe >60/min, Einziehungen, Stöhnen, Nasenflügeln, Zyanose, Apnoen (Atemnotsyndrom) |
Kreislauf: Tachykardie >160/min, verzögerte Rekapillari-sation >2s, kühle Peripherie, marmorierte Haut |
Risikofaktoren: In der ersten Lebens-woche: Mütterliches Trägertum von GBS, Blasensprung >18h, mütterliches Fieber, Chorioamnionitis, Geschwister mit St.n. neonataler Sepsis |
| Klinische Zeichen: Primär eventuell nur leichtgradig ausgeprägt, unspezifisch (Differentialdiagnosen erwägen) | |||
Tabelle 2. Säuglinge und Kleinkinder
| Anamnese und klinische Zeichen | |||
| Allgemeinzustand: Reduzierte Aktivität, kein Lächeln, inadäquate Interaktion mit Umwelt, schwaches/ persistierendes/ hochfrequentes oder nicht vorhandenes Weinen, Berührungs-empfindlichkeit Lethargisch bis sehr aufgeregt/aggressiv, lässt sich nicht beruhigen |
Atmung: Einsatz Atemhilfs-muskulatur, stossende Atmung, Tachypnoe (entsprechend Alter), Zyanose (ANS) |
Kreislauf: Tachykardie (Alter) Rekapillarisierungszeit > 3s, Blasses/graues Kolorit, blasse/zyanotische/ trockene Schleimhäute, kühle Hände/Füße, trockene Windeln, |
Risikofaktoren: Säuglinge <3 Monate mit Fieber >38° , Säuglinge 3-6 Monate mit Fieber > 39°, reduziertes Trink-verhalten, hohes Schlafbedürfnis, schwer weckbar, Eltern sehr besorgt über den ungewohnten Zustand; fehlende Impfungen |
| Klinische Zeichen: Cave Schockzeichen werden oftmals übersehen (typisch kalter Schock) | |||
Tabelle 3. Schulkinder und Jugendliche
| Anamnese und klinische Zeichen | |||
| Allgemeinzustand: Reduzierte Aktivität, Lethargisch, Verwirrt bis Delirium, Extremitäten-schmerzen (insbesondere Beinschmerzen!) |
Atmung: Dyspnoe (Einsatz Atemhilfs-muskulatur, stossende Atmung), Tachypnoe (Alter), Zyanose |
Kreislauf: Blasses/ graues Kolorit, blasse/zyanotische/ trockene Schleimhäute, kühle Hände/ Füße, Rekapillarisations-zeit >3s, Tachykardie (entsprechend Alter) |
Risikofaktoren: Extremitäten-schmerzen Petechien distal der Mamillen, Purpura Keine Meningo-kokken Impfung (insb. Jugendliche) |
| Kommen eher spät. Tendieren Symptome herunterzuspielen. | |||
sh auch Guideline Schock (Erkennung)
Literatur
- Bernhard Frey, Walter Bär, Thomas M. Berger, Jacques Cotting, Jürg Hammer, John Micallef, Peter C. Rimensberger, Bendicht Wagner, für die IPGNI. Die Früherkennung und Frühtherapie des septischen Schocks kann Leben retten, Paediatrica. 2011;22 (5):8-11
- Dellinger RP, Levy MM, Rhodes A, et al: Surviving Sepsis Campaign: International guidelines for management of severe sepsis and septic shock: 2012. Crit Care Med. 2013;41:580-637
- NICE Guideline: Sepsis: recognition, diagnosis and early management | Guidance and guidelines | NICE, https://www.nice.org.uk/guidance/ng51
- International Consensus Criteria for Pediatric Sepsis and Septic Shock Jan 24 JAMA