Obstruktive Bronchitis und Asthma-Anfall
23.12.25 - überarbeitete Version
21.11.23 - ergänzt mit LINK Elternmerkblätter (auf Papier zum Abgeben vorhanden)
15.07.20 - Salbutamol-Dauertropf angepasst (NICHT 0.1mcg/kg/min, sondern 1-4mcg/kg/min (EPIC-Verordnung erstellt)
21.08.18 - Link auf Asthma-Fragebogen eingefügt
30.08.17 - Magnesiumsulfat: Link auf Dosierungsschema eingefügt. Geändert von Magnesium 20% (im LUKS nicht verfügbar) auf Magnesium 50%
19.08.17 - Hinweis auf Asthma-Behandlungsplan im MedFolio eingefügt unter ambulante Nachbetreuung
- Definition/Einteilung der obstruktiven Bronchitis im Vorschulalter
- Klinische Beurteilung
- Therapie
- Indikation zur Hospitalisation
- Anpassung der Therapie während der Hospitalisation
- Ambulante Weiterbehandlung
- Quellen
Autoren: Prof. N. Regamey, Dr. M. Lurà (Pädiatrische Pneumologie), KD Dr. A. Donas, KD Dr. med. I. Bachmann (Kindernotfall), Prof. Dr. M. Stocker (Kinderintensivstation)
Version: 04/2017, akt. 12/2025
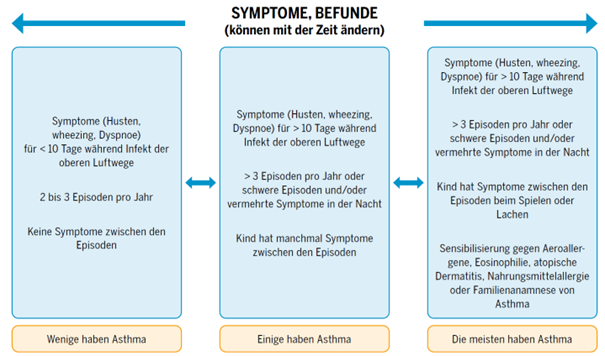
Definition/Einteilung der obstruktiven Bronchitis im Vorschulalter
- Asthma Diagnose im Vorschulalter (1-4J) = frühkindliches Asthma: Anamnese und klinische Untersuchung genügen, wobei die Diagnose zurückhaltend gestellt werden soll, da sie Ängste hervorrufen kann. Besser beschreibt man es: «rezidivierende infektassoziierte obstruktive Bronchitiden», «Verdacht auf frühkindliches Asthma»).
- Asthma Diagnose im Schulalter (ab 5J): Dazu braucht es eine Lungenfunktionsuntersuchung mit Nachweis einer reversiblen Atemwegsobstruktion oder einer bronchialen Hyperreagibilität. Daher bei noch unklarer Situation von «Verdacht auf Asthma» sprechen
- Nomenklatur: wir sprechen nicht mehr von «Asthma bronchiale», sondern nur noch von «Asthma». Die frühere Bezeichnung «Asthma bronchiale» wurde historisch geprägt, um die durch eine obstruktive Lungenerkrankung verursachte Atemnot von der Atemnot als Folge einer Stauung im kleinen Kreislauf bei Linksherzinsuffizienz, das «Asthma cardiale», zu unterscheiden. Beide Fachbegriffe sind obsolet und sollten nicht mehr verwendet werden
Klinische Beurteilung
1. Anamnese
- Typische Symptome: Giemen/Pfeifen („wheezing“), Atemnot, Husten (insbesondere Nachts), Schlafstörungen, Anstrengungsintoleranz, Sprechdyspnoe, Trinkschwäche
- Auslöser von Symptomen = nur Atemwegsinfekte oder auch andere Trigger?
- Atopische Diathese? Passivrauchexposition?
- Frühgeburtlichkeit?
2. Klinische Untersuchung
- Atemfrequenz, SpO2, Zeichen von Atemnot (Einziehungen, Nasenflügeln, Benutzung der Atemhilfsmuskulatur), Sprechdyspnoe, Palpation eines Hautemphysems am Hals
- Auskultation der Lunge: symmetrischer Lufteintritt? Verlängertes Exspirium? Giemen/Pfeifen? „silent chest“ (Zeichen für drohende respiratorische Insuffizienz)?
- Beachte: Ein auskultatorischer Seitenunterschied ist bei Asthma regelmässig feststellbar
3. Zusatz-Untersuchungen
- Blutgasanalyse nur bei schwerem Anfall. Merke: ein normaler oder leicht erhöhter pCO2 ist beim Vorliegen einer Tachypnoe Ausdruck einer respiratorischen Insuffizienz
- Thoraxröntgen (eine Ebene) nur bei schwerem Anfall (Auschluss eines Pneumothorax, einer Pneumonie, Atelektase, mediastinale Raumforderung oder bei V.a. Fremdkörper-Aspiration)
- Entzündungslabor (Blutbild, CRP) in der Regel nicht notwendig
Therapie
Therapieübersicht in png (grosse Ansicht / zum Druck): Hier klicken

- CAVE: Re-Evaluation --> Denke an DD bei fehlendem Ansprechen auf die Therapie (Fremdkörperaspiration, Mediastinaltumor u.a.)
Indikation zur Hospitalisation
- ausbleibende Besserung innerhalb 1-4 Stunden trotz adäquater Therapie
- Sauerstoffbedarf oder schlechter AZ oder relevante Trinkschwäche
- Familiäres und soziales Umfeld kann eine adäquate Überwachung/Therapie nicht gewährleisten
Anpassung der Therapie während der Hospitalisation
- Bei Besserung der Atemnot als erstes Ipratropium bromid (Atrovent) absetzen, und nur noch mit Salbutamol (Ventolin) als Bronchodilatator arbeiten. Indikation zur Behandlung mit Ipratropium bromid (Atrovent) in der Regel nur in den ersten 24 Stunden gegeben.
- Adaptation der Inhalationsintensität und –frequenz auf 2-4 Hübe Salbutamol (Ventolin) pro Inhalation max 4-stündlich
- Besprechung Therapie mit inhalativen Steroiden bei V.a. (frühkindliches) Asthma / nach Hospitalisation auf der Intensivstation
- z.B. Fluticason (Axotide) DA 50mcg 2x tgl. oder 125mcg 1x tgl. bei <2J; 125mcg 2x tgl. bei > 2J zur vorbeugenden Therapie
- Therapie mit inhalativen Steroiden kann überlappend mit systemischen Steroiden begonnen werden (sobald «Atemwege offen»)
Ambulante Weiterbehandlung
- Ein Kinderarzt / Hausarzttermin an den Nachfolgetagen sicherstellen
- Bei Notwendigkeit einer intensivmedizinischen Betreuung, Nachkontrolle in der Pneumologie-Sprechstunde vereinbaren 6-8 Wochen nach Austritt
Quellen
- Regamey N et al. Schweizer Empfehlungen zur Diagnose, Therapie und Management von obstruktiven Atemwegserkrankungen bei Kleinkindern im Vorschulalter von 1 bis 4 Jahren. Paediatrica 2023;23;4-13
- Moeller A et al. Schweizer Empfehlungen zur Diagnose, Therapie und Management von Asthma bei Kindern ab 5 Jahren. Paediatrica 2023;23;14-26
- Augsburger F et al. Versorgung und Therapie des akuten Asthmanfalls bei Kindern auf der Notfallstation. Swiss Medical Forum 2017;17(11)
