Schockraum-Konzept
Kinderspital Luzern
07.06.25 - SR-Alarmierung NEU ergänzt
19.01.24 - aktualisierte Schockraumaktivierung (Algorithmus Konferenzschaltung)
22.07.20 - Link eingefügt auf Handlungsanweisung Type & Screen "Blutgruppenbestimmung und EK Bestellung (Type & Screen)"
01.05.20 - Bilder gingen beim Update verloren: Eingefügt
29.04.20 - Wegleitung zur Dokumentation (medical scribe) eingefügt
23.12.19 - überarbeitete Version
- Hintergrund
- Definitionen
- Anmeldung
- Ort der Primärversorgung (Schockraum Notfall Kinderspital - Schockraum LUKS)
- Alarmierung
- Vorbereitungen vor Eintreffen des Patienten (Briefing)
- Management der Notfallstation während eines Schockraumes
- Ablauf nach Eintreffen des Patienten
- Nach Schockraumeinsatz
- Training Schockraumeinsatz
- Qualitätsmanagement Schockraum
- Versorgung des verunfallten Kindes: Rollenaufteilung im Trauma-Team
- Vorbereitung des Teams: 4 Gesprächspunkte
- Trauma-Team
- Checkliste Teammitglieder
- Versorgung Pädiatrischer Schockraum
- Definition Schockraum Team Pädiatrie
- Rollenverteilung und Funktionen
- Vorbereitung des Teams: 4 Gesprächspunkte
- Team
- Checkliste Teammitglieder
- Empfehlungen zur Bildgebung im Schockraum
- Anmerkungen zur Bildgebung
- Anhang Varia
- Quellen
Autoren: Dr. L. Simma (INS) / Dr. M. Lehner (Kinderchirurgie)/ Dr. M. Hölzle (Kinderanästhesie) / PD Dr. M. Stocker (Kinderintensivstation)
Version: 01/2020, akt. 06/2025
Hintergrund
Das Kinderspital Luzern ist verantwortlich für die Versorgung von schwerverletzten und/oder intensiv-pflegebedürftigen Kindern aus der Zentralschweiz bis zum vollendeten 16. Altersjahr (Entscheid HSM 20.12.2011). Mit dem HSM-Entscheid sind verschiedene Regelungen verbunden, welche jederzeit erfüllt sein müssen (Anhang 1).Verschiedene Raumangebote und mehrere involvierte Dienste/Teams machen eine vorgängige Planung und Organisation zur optimalen Betreuung dieser Kinder unumgänglich. Dieses Konzept regelt die allgemeine Organisation der involvierten Dienste und der zur Verfügung stehenden Raumangebote.
Definitionen
Dieses Konzept betrifft Kinder in folgenden Situationen:
- Kinder unter kardiopulmonaler Reanimation
- Kinder mit akut drohendem Atem- und/oder Kreislaufstillstand
- Kinder mit schwerem Polytrauma
Primär involvierte Dienste:
- Team Anästhesie
- Team Interdisziplinärer Notfall Kinderspital
- Team Kinderchirurgie
- Team Kinderintensivstation
- Team Schockraum LUKS
Zur Verfügung stehende Raumangebote:
- Schockraum Notfall Kinderspital (Raum 1)
- Schockraum LUKS
- Vorbereitungszone kinderchirurgischer Operationssaal
- Kinderintensivstation
Anmeldung
Die Anmeldung erfolgt von extern direkt an den diensthabenden OA des Kinder- und Jugendnotfallzentrums (KJNO, 3169). Entscheid über den Ort der Primärversorgung auf Basis der bekannten Informationen (Schockraum Kinderspital oder Schockraum LUKS): Per Telefonkonferenz werden die primär zu involvierenden Dienste zusammengeschaltet.
Ort der Primärversorgung (Schockraum Notfall Kinderspital - Schockraum LUKS)
Der diensthabende Oberarzt des KJNO entscheidet zusammen mit dem OA Anästhesie über den Ort der primären Versorgung, wobei folgende Grundsätze gelten:
- Primäre Versorgung im Schockraum Notfall Kinderspital (Raum 1) oder im Schockraum LUKS (sekundäre Versorgung in der Vorbereitungszone des kinderchirurgischen Operationssaales oder auf der Intensivstation nach Rücksprache mit den zuständigen Diensten möglich)
- Üblicherweise werden die kritisch kranken Kinder im Schockraum Notfall Kinderspital (Raum 1) versorgt. Dies hat den Vorteil der Nähe zu den eventuell benötig-ten Spezialkompetenzen des Kinderspitales (z.B. Kinderchirurgie, Kinderneurologie, Kinderkardiologie, Kinderintensivstation, …)
- Der Schockraum LUKS ist dem Schockraum Notfall Kinderspital vorzuziehen
- bei Kindern mit schwerem Polytrauma (instabile Patienten mit notfallmässigem CT/Rx-Bedarf, d.h. üblicherweise intubierte Traumapatienten)
- Beispielsweise: Verkehrsunfälle mit Hochenergietrauma, Tod oder Herausschleudern eines Fahrzeuginsassen, Deformation der Fahrzeugkabine > 50 cm, Überrolltrauma Kopf/ Rumpf, Fussgänger/ Velo: Kollision mit > 30 km/h fahrenden Fahrzeug, Sturz aus ≥ 3 Metern Höhe, Explosionsverletzung, (Sub-) Amputation, Verdacht auf schwere Kindesmisshandlung
- bei Kindern unter Reanimation oder mit akut drohendem Atem-/Kreislaufstillstand nach Transport durch die REGA
- Begründungen/Vorteile: Nähe Bildgebung (CT/Rx), Nähe Quelle für Massentransfusionen, Nähe Landeplatz REGA
Alarmierung
Aktivierung Konferenzschaltung gem. SOP (Auszug unten)
Pädiatrie Schockraum Kinderspital 999 501
Trauma Schockraum LUKS NFZ 999 509
Trauma Schockraum Kinderspital 999 502

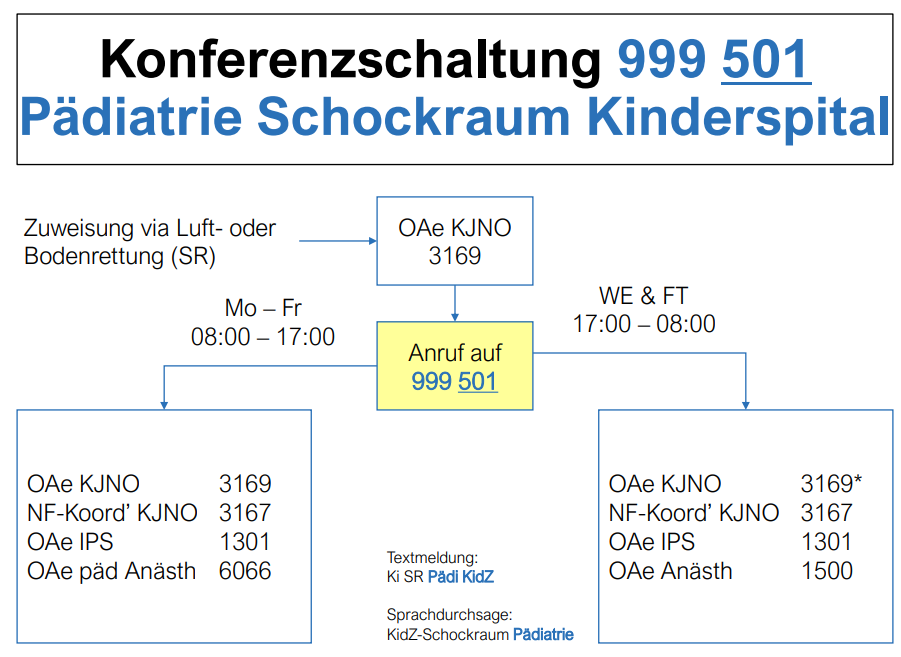
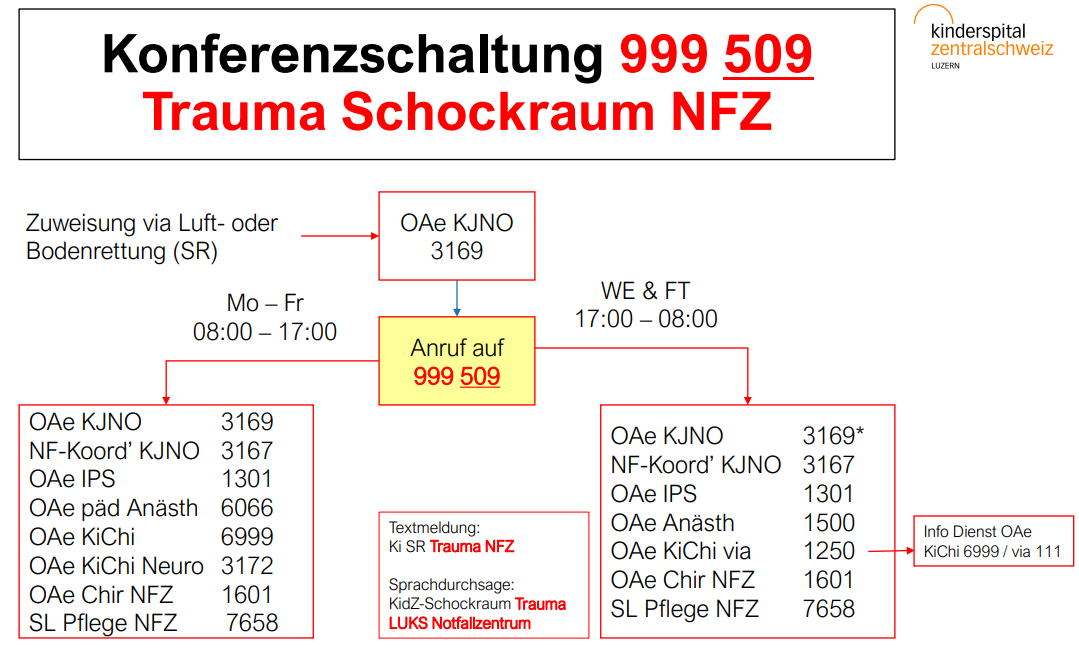
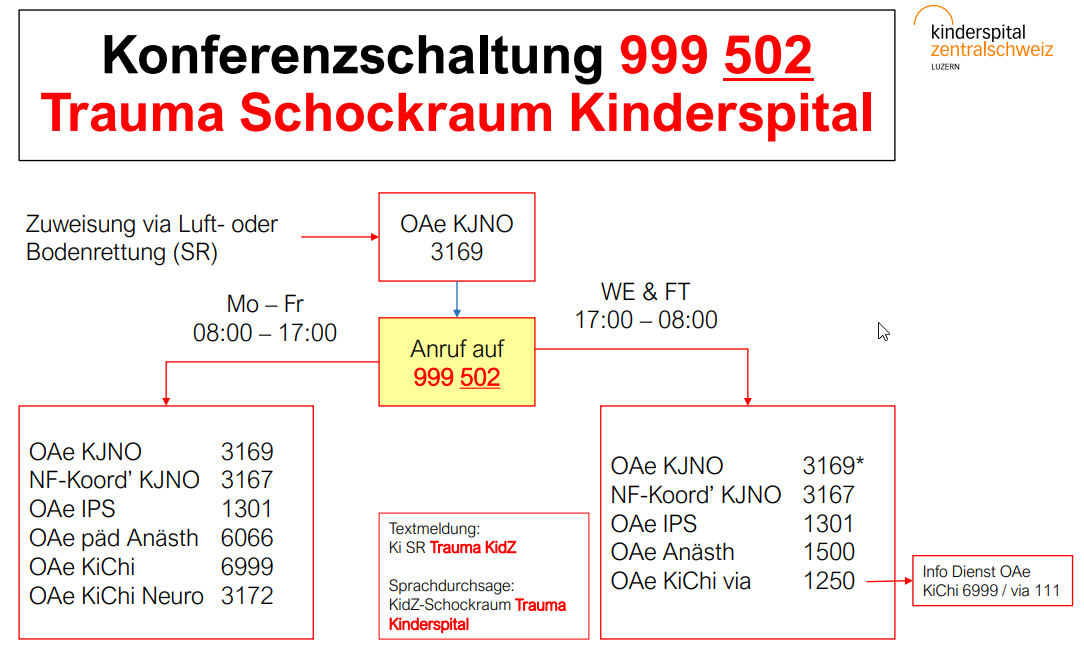
* 24:00 – 8:00: Info an OAe Pädiatrie im Hintergrund via AA
Vorbereitungen vor Eintreffen des Patienten (Briefing)
Folgende Teams stehen vor Eintreffen des Patienten bereit:
- Team Anästhesie
- Team Interdisziplinärer Notfall Kinderspital
- Team Kinderintensivstation
- Team Kinderchirurgie bei Trauma
- Team Schockraum LUKS bei Versorgung im Schockraum LUKS
Folgende Absprachen sollen gemacht werden: Funktionszuteilungen (Details s.u.), kurzes Patienten-Briefing, Notfallschema, Materialprüfung, Bereitstellen/Aufziehen von Infusionen/ Medikamenten, Bereitstellung des pädiatrischen Materials im Schockraum LUKS (Team Anästhesie: Pädiatrischer CT-Trolley).
Management der Notfallstation während eines Schockraumes
Während eines Schockraumes kann es zur Verzögerung von Entscheidungen bei anderen kranken Patienten auf der Notfallstation kommen. Andere Aufgaben des OA Notfall bleiben unerledigt (Telefon, Entscheidungen über Diagnostik und Therapie, etc.). Dies kann zu "overcrowding" und potentieller Gefährdung anderer Patienten führen. Daher sollte ein Schockraum so wenige Auswirkungen wie möglich auf den übrigen Betrieb der Notfallstation haben.
Limitierung der anwesenden Mitarbeiter während des Schockraums:
- Nur unbedingt notwendiges ärztliches Personal am Patienten (3-4 reicht häufig)
- Klare Rollenaufteilung
- Assistenten/Unterassistenten/Studenten sollten in erster Linie das weitere Funktionieren des Notfalls sicherstellen, d. h. neue Patienten untersuchen usw.
Bei genügend Vorbereitungszeit offene Probleme noch lösen, Patienten entlassen, Konsilien initiieren.
Es sollte auf darauf geachtet werden, genügend Personal der Pflege auf der Notfallstation zu belassen um die Sicherheit des Notfall-Betriebes und der übrigen Patienten zu gewährleisten.
Ablauf nach Eintreffen des Patienten
Angestrebt wird die Versorgung der Patienten gemäss PALS und ATLS-Algorithmen. Das Personal des Schockraumes LUKS hält sich strikt an den ATLS-Algorithmus. Da ein Schockraumeinsatz für das Personal des Kinderspitals viel seltener ist, kann und soll die Erfahrung des Personals des Schockraumes LUKS genutzt werden:

Nach Schockraumeinsatz
Debriefing: Nach jedem Schockraumeinsatz soll ein Debriefing mit dem gesamten Team stattfinden (Besprechung des Ablaufes, mögliche Verbesserungspunkte, Probleme, …). Idealerweise findet dieses direkt nach dem Einsatz statt, kann jedoch bei Bedarf auch zu einem späteren Zeitpunkt nachgeholt werden. (sh. Debriefing) Während jedem Debriefing soll aktiv nach möglichen CIRS-Fällen gefragt werden. Die Meldung eines allfälligen CIRS-Falles erfolgt auf dem üblichen Weg. Ein Erfassungsblatt mit Feedback sollte zur Qualitätsverbesserung an die Teilnehmer ausgehändigt werden (Link)
Erfassung/Register schwerverletzter/kritisch-kranker Kinder: Im Kinderspital werden alle Patienten, welche im Schockraum LUKS oder Kinderspital behandelt werden via KIS erfasst. Zusätzlich wird jede Aktivierung der Telefonkonferenz erfasst. Betreffend Schockraumeinsatz gilt, dass jedes Kind, bei welchem Teammitglieder der Anästhesie und/oder der Kinderintensivstation in der Primärversorgung involviert waren, erfasst werden müssen.
Training Schockraumeinsatz
Jeder Teamleader im Schockraum muss PALS (Pediatric Advanced Life Support) oder ATLS ® (Advanced Trauma Life Support ) zertifiziert sein und die entsprechenden Algorithmen kennen, welche die Grundlage für das akute Management darstellen (Präzisierungen weiter unten z.B. Trauma). Oberärzte der Notfallstation Kinderspital und der Kinderchirurgie verfügen über eine Zertifizierung in einem Traumakurs (z.B. ATLS ®) und entsprechende Refresher-Kurse. Im Rahmen regelmässiger Simulationen wird das Schockraummanagement im Team und an den effektiven Standorten (Schockraum Kinderspital/ Schockraum LUKS) regelmässig geübt und optimiert. Ansprechpersonen und verantwortlich für die Durchführung sind Radhika Kothari OÄ KJNO, Markus Lehner, LA Kinderchirurgie und Katja Ganassi, OÄ pädiatrische Intensivstation.
Qualitätsmanagement Schockraum
Register schwerverletzter Kinder in der Schweiz: Das Kinderspital Luzern/LUKS beteiligt sich am Aufbau des geforderten Registers für schwerverletzte Kinder in der Schweiz. Im Rahmen dieses Registers wird das Kinderspital Luzern/LUKS die entsprechend notwendigen Patientendaten zur Verfügung stellen, um die Prozess- und Ergebnisqualität zu vergleichen und zu garantieren.
Im Rahmen der bereits im LUKS etablierten Erfassung der Schwerverletztenversorgung soll auch die Patienten unter 16 Jahren in das Traumaregister der DGU implementiert werden.
Interne Qualitätskontrolle: Das interdisziplinäre Projektteam "Schockraum-Konzept Kind" ist zuständig für die interne Qualitätskontrolle. Dieses Team trifft sich alle 6 Monate. Grundlage für die Besprechung ist das interne Register von schwer verletzten Kindern. Ablauf der Primärversorgung und der Hospitalisationsverlauf dieser Kinder werden besprochen und allfällige Schlussfolgerungen gezogen. Werden in einem Debriefing nach einem Schockraumeinsatz wichtige Probleme erkannt, müssen diese an ein Mitglied des Projektteams weitergeleitet werden, damit allfällige Sofortmassnahmen eingeleitet werden können. Spezielle Probleme und/oder critical incidents können bei Bedarf mittels Simulation geübt und trainiert werden.
Versorgung des verunfallten Kindes: Rollenaufteilung im Trauma-Team
Autor: Dr. L. Simma, Dr. M. Lehner
Evaluiert durch: PD Dr. M. Stocker, Dr. M. Hölzle
Version 10/2019
Definition Trauma-Team
Multidisziplinäres Team zusammengesetzt aus Ärzten und Pflegefachpersonen der Bereiche interdisziplinärer Notfall, Kinderchirurgie, Anästhesie und pädiatrische Intensivstation. Ergänzt wird das Trauma-Team durch eine Pflegefachperson des interdisziplinären Notfalls INZ des LUKS: mit der gemeinsamen Aufgabe pädiatrische Trauma-Patienten als Team zu beurteilen und zu behandeln. Die Koordination des Beurteilungsalgorithmus und der Behandlung erfolgt durch den Teamleader.
Das Ziel des Teams ist die Erstversorgung und Stabilisierung des Patienten, Identifizierung von Ausmass und Art der Verletzungen, sowie Vorbereitung zur anschliessenden definitiven Versorgung der Verletzungen.
Trauma-Team Rollenverteilung und Funktionen
Aufgrund der, sowohl wochentags- als auch tageszeitabhängigen, Personalressourcen ist die Rollenverteilung im Trauma Schockraum flexibel.
Jeder Teamleader im Trauma-Schockraum muss ATLS ® (Advanced Trauma Life Support ) und sollte PALS (Pediatric Advanced Life Support) zertifiziert sein.
Die Teamfunktionen müssen nach individuellen Erfahrung, Fähigkeiten und Komfortlevel der Mitglieder besetzt werden. Teamleader ist ein Kaderarzt des Kinderspitals, nach Absprache und Erfahrungsgrad (Kinderchirurgie-OA, KJNO-OA, Kinderintensivstation-OA).
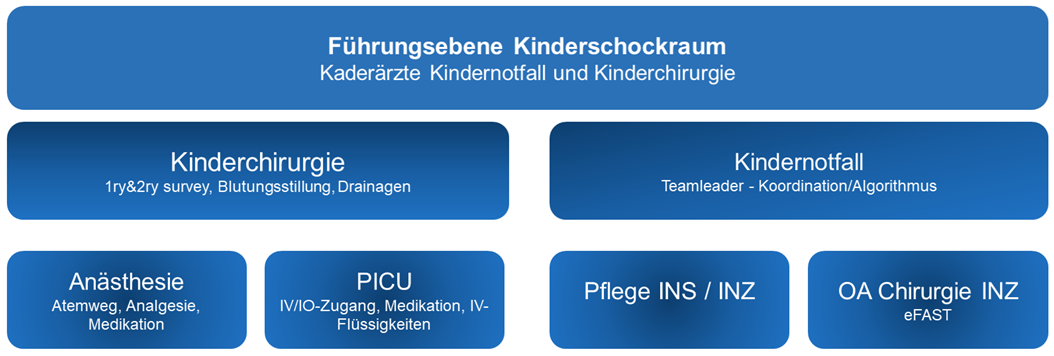
Funktionen:
- Teamleader
- Airway-Team (Anästhesie Arzt + Pflege)
- Assessment Doctor (Kinderchirurgie)
- Procedure-Team (Arzt+Pflege)
- Pflege INZ (Liaison/Unterstützung)
- OA-Chirurgie INZ (eFAST, Beratung)
- Medical scribe / Dokumentationsassistenz (sh. Wegleitung)
- Optional: Teamleader Support, Care Team.
Vor Ankunft:
- Briefing
- Rollenverteilung, Namenskleber beschriften
- Neu hinzukommendes Personal: Vorstellung mit Namen & Funktion bei Teamleader
- Vorbereitung des benötigten Materials
- Personal ohne Rollenzuteilung verlässt den Schockraum
- Zero Point Survey (ZPS) erwägen2 (link)
Vorbereitung des Teams: 4 Gesprächspunkte
- Was wissen wir?
- Information Präklinik
- Was erwarten wir? Was wäre möglich?¨
- Durchgehen der möglichen lebensbedrohlichen Probleme / Verletzungen.
- Was machen wir?
- Was ist "Plan B" wenn es nicht wie erwartet läuft (analog zu unerwartet schwierigem Atemweg)
- Teams arbeiten effizienter und entschlossener wenn Probleme antizipiert werden statt von Problemen überrascht zu werden.
- Rollenverteilung:
• Nach aktuell verfügbarem Personal und individuellen Fähigkeiten.
• Teamstruktur abhängig von Tageszeit/Wochentag
Trauma-Team
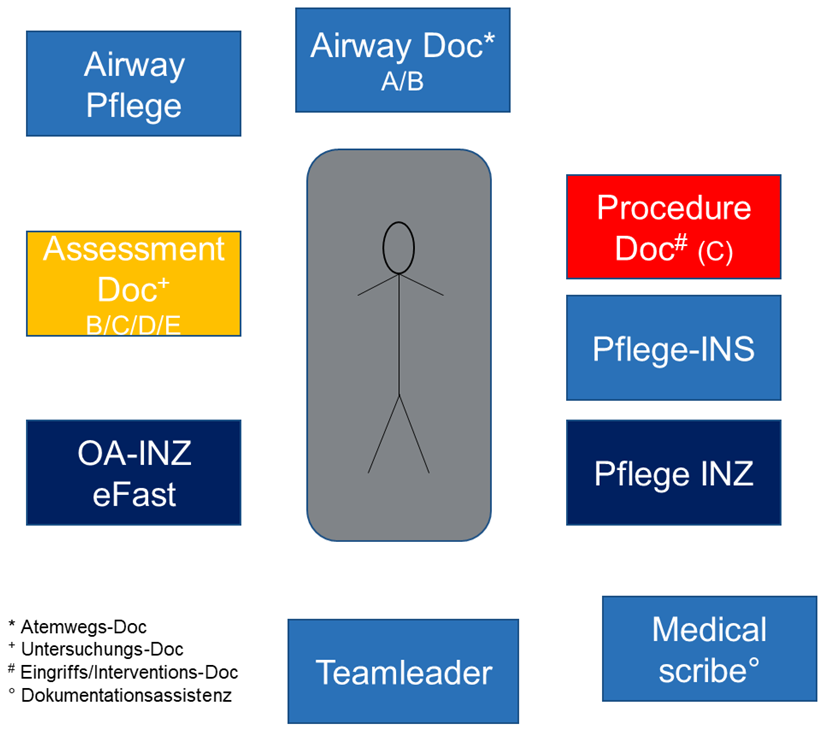
Checkliste Teammitglieder
Checkliste Teamleader vor Ankunft des Patienten:
Teamleader ist Kaderarzt des Kinderspitals
- Aktivierung der Konferenzschaltung Schockraum
- Rollenverteilung / Absprache der Funktion, Teammitglieder bekanntmachen
- Überblickt Vorbereitung von
- Airway: Material und Medikamente
- Breathing: Sauerstoff, Absauger, Nadelentlastung, Thoraxdrain
- Circulation: IV Zugang, Warme IV Flüssigkeit
- Disability: Schmerzmedikation
- Radiologie Anmeldung ggf. vorbereiten
- CT-Avisierung (Tel-Nummer 1340)
- Ordner Notfallmedikamente
Teamleader Checkliste Patienten Ankunft:
- Der Teamleader arbeitet nicht am Patienten ("hands-off")
- Patient stabil - Übergabe vor Transfer auf Bett (s. Standard Übergaben Rettungsdienst)
- Patient instabil - Transfer aufs Bett, danach Rettungsdienst Übergabe
- Abfragen der Befunde nach Algorithmus A B C D E
- Setzung Prioritäten bezüglich Untersuchungen und Vorgehen/Interventionen aufgrund der Befunde
- Wiederholtes Zusammenfassen der A/B/C/D’s - "shared mental model"
- Klare Anweisungen an das Behandlungsteam – z.B. nächste 3 Schritte
- Anstreben von CT oder Verlegung innert maximal 30 Minuten aus dem Schockraum
Teamleader Support (Checkliste)
Als Teamleader Support eignet sich ein erfahrene/r versierte/r Kaderarzt/Ärztin
- Optionale Rolle, primär beratende Funktion
- ggf. Unterstützung des Teamleaders in Mentor Funktion
- ggf. Mitübernahme von logistischen Aufgaben (Telefonate etc.)
Atemwegs Arzt / Airway Doctor (Checkliste):
Der Atemweg Arzt IST Anästhesist
- Vorbereitung Material und Medikamente
- Besprechung Procedere Atemweg und unerwartet schwieriger Atemweg
- Bei Ankunft:
- Gibt Kommando für Umlagerung auf Patientenliege
- Beurteilung Atemweg und Sauerstoffgabe
- Spricht mit Patienten und beurteilt GCS/AVPU +/- "AMPLE"
- Berichtet über Atemwegsbefund
- Atemwegsmanagement
- Intubiert Patient wenn nötig in Rücksprache mit Teamleader
- Sicherstellung der HWS-Immobilisierung
- Überwacht die Vigilanz
- Begleitung des Patienten während Transfer im Spital und im CT
Untersuchungs-Arzt / Assessment Doctor (Checkliste):
- Unterstützung bei Umlagerung des Patienten auf Patientenliege
- B: Untersucht auf lebensbedrohliche Verletzungen
- C: Vitalparameter/Schock, äussere Blutung, Abdomen/Becken, Oberschenkel (Extremitäten)
- D: neurologische Beurteilung idealerweise vor allfälliger Muskelrelaxation
- Befunde klar und deutlich an Teamleader und Dokumentierende kommunizieren
- Spricht laut und erklärt Patient was gerade gemacht wird
- Unterstützt ggf. bei Eingriffen/Massnahmen
- Führt die "Secondary Survey" im Verlauf durch
- Dokumentiert Befunde, Interventionen und Plan auf dem Schockraumbogen Kinderspital
Eingriffsarzt / Procedure Doctor (Checkliste):
- Vorbereiten des IV-Zuganges, ggf. I/O Zugang
- Unterstützt bei Umlagerung
- Legt IV-Zugang: 2 möglichst grosslumige Zugänge, Blutentnahme
- Entlastet Pneumothorax (Nadeldekompression)
- Unterstützt Atemwegsarzt bei Atemweg falls nötig
- Medikamente und Volumen verabreichen
Kinderchirurgie (Checkliste, falls nicht initial anwesend):
- Wiederholt eventuell "Secondary Survey"
- Führt ggf. Rektaluntersuchung bei log-roll durch
- Kommuniziert Befunde deutlich an das Team
- Behebt chirurgisches B-Problem, "hemorrhage control" bei C-Problem (Identifizierung Blutungsquellen/Frakturen)
- Führt ggf. Entlastungspunktion, Thoraxdrainage, Urinkatheter-Einlage (Beckenfraktur!) durch
- Entscheidet primär über Diagnostik (Bildgebung, etc)
- Entscheidet über Konsile mit anderen chirurgischen Disziplinen (Kieferchirurgie, HNO, Neurochirurgie, Plastische Chirurgie, etc.)
- Informiert OP-Personal falls Notfall-OP nötig
Pflege Atemweg (Checkliste):
Atemwegs Pflege IST die Anästhesiepflege
- Vorbereitung Material und Medikamente für Atemwegsmanagement
- Besprechung Procedere Atemweg und unerwartet schwieriger Atemweg mit Anästhesie Arzt
- Unterstützt bei Bedarf log-roll und Umlagerung
- Anbringen des Monitorings (SpO2, BD, EKG, etCO2)
- Sicherstellung der HWS-Immobilisierung
- Einlage (orale) Magensonde
- Information von Aspiration, Erbrechen an Team
- Dokumentation Medikamente im LUKIS (sh. Wegleitung)
- Vorbereitung der Verlegung CT/OP/IPS innert 30 Minuten
- Begleitung des Patienten während Transfer im Spital und im CT
- unterstützt Circulation Pflege
Circulation Pflege (Checkliste):
Circulation/Kreislauf Pflege: INS oder INZ nach Absprache
- Vorbereiten von IV-Flüssigkeiten
- ggf. Kontakt mit Labor für 0-negative Konserven
- Vorbereitung der Röhrchen für Blutentnahme (Schockraum Labor Pack), sh. hier auch Blutgruppenbestimmung und EK Bestellung (Type & Screen)
- Kleiderschere und Warme Tücher vorbreiten
- Unterstützt bei Bedarf log-roll und Umlagerung
- Entfernen der Kleider und Warme Tücher/Decke
- Unterstützt Anästhesie-Pflege in Absprache beim Monitoring
- Assistenz beim IV-Zugang, Blutentnahme, Ettikettierung der Röhrchen und Versand ans Labor
- Unterstützt bei Eingriffen (Blasenkatheter, Thoraxdrain,..)
- Gabe von Flüssigkeiten, Blutprodukten oder Medikamenten
- Klare Rückmeldung über Gabe von Flüssigkeiten, Medikamenten etc.
- Initiale Thoraxkompressionen bei Kreislaufstillstand, bis zur Ablöse durch andere Teammitglieder
- Anbringen von Verbänden auf Wunden nach secondary Survey
- Überwachung Aufwärmen des Patienten (Decken/Bair hugger etc.)
- Vorbereitung der Verlegung CT/OP/IPS innert 30 Minuten
INZ Pflege (Checkliste):
- Start des Schockraum-Narrators in LUKIS, Erfassung der Teammitglieder.
- Hilfe bei der Materialbeschaffung und Orientierung im Schockraum
- Übernahme von Teamfunktionen nach Absprache
- Unterstützung der Circulation Pflege
- ggf. Organisation des Care-Teams Tel 97 1675 (24h Bereitschaft) für Angehörige
INZ-Chirurgie OA (Checkliste)
- Durchführung des eFAST
- Beratung
Medical scribe / Dokumentationsassistenz (Checkliste):
(falls verfügbar)
- Umsetzen von mündlichen Verordnungen (ohne Medikamente) im Schockraum-Narrator
- Dokumentation von Übergabe, Primary survey, secondary survey im Schockraum- Narrator
Versorgung Pädiatrischer Schockraum
Autor: Dr. L. Simma
Evaluiert durch: Dr. Katja Ganassi, Dr. Martin Hölzle
Version 10/2019
Definition Schockraum Team Pädiatrie
Multidisziplinäres Team zusammengesetzt aus Ärzten und Pflegefachpersonen der Bereiche interdisziplinärer Notfall, Anästhesie und pädiatrische Intensivstation. Bei Versorgung im LUKS wird das Schockraumteam Pädiatrie durch eine Pflegefachperson des interdisziplinären Notfalls INZ des LUKS ergänzt: mit der gemeinsamen Aufgabe pädiatrische Schockraum Patienten als Team zu beurteilen und zu behandeln. Die Koordination des Beurteilungsalgorithmus und der Behandlung erfolgt durch den Teamleader.
Das Ziel des Teams ist die Erstversorgung und Stabilisierung des Patienten und Einleitung der Therapie.
Rollenverteilung und Funktionen
Funktionen
- Teamleader
- A-Arzt (Atemwege/Airway)
- C-Arzt (Circulation/Kreislauf)
- +/- Untersuchungs/Assessment Arzt
- Pflege Atemweg (RSI Medikamente)
- Pflege Kinderintensivstation/INS Circulation (Medikamente)
- Pflege KJNO
- Medical scribe / Dokumentationsassistenz
- Optional: Teamleader Support, Care team.
Vor Ankunft:
- Briefing
- Rollenverteilung
- Neu hinzukommendes Personal: Vorstellung mit Namen & Funktion bei Team-leader
- Vorbereitung des benötigten Materials
- Personal ohne Rollenzuteilung verlässt den Schockraum
- Zero Point Survey (ZPS) 2 (link)
Vorbereitung des Teams: 4 Gesprächspunkte
- Was wissen wir?
- Information Präklinik.
- Was erwarten wir? Was wäre möglich?
- Durchgehen der möglichen lebensbedrohlichen Probleme.
- Was machen wir?
- Was ist "Plan B" wenn es nicht wie erwartet läuft (analog zu unerwartet schwierigem Atemweg).
- Teams arbeiten effizienter und entschlossener wenn Probleme antizipiert werden statt von Problemen überrascht zu werden.
- Rollenverteilung:
• Nach aktuell verfügbarem Personal und individuellen Fähigkeiten
• Teamstruktur abhängig von Tageszeit/Wochentag
Team
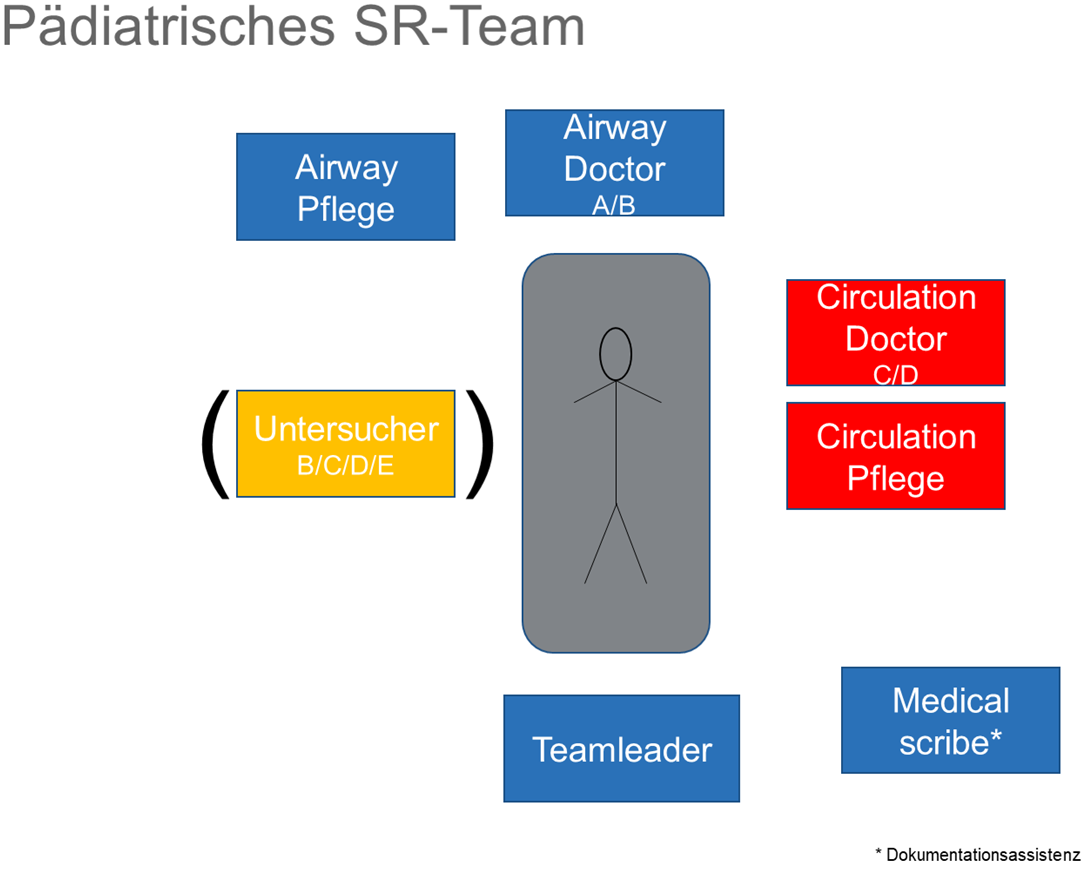
Checkliste Teammitglieder
Checkliste Teamleader vor Ankunft des Patienten:
Teamleader ist in der Regel OA-INS (oder anderer Kaderarzt Kinderspital)
- Aktivierung der Konferenzschaltung Schockraum bzw. REA-Alarm
- Rollenverteilung / Absprache der Funktion, Teammitglieder bekanntmachen
- Überblickt Vorbereitung von
- Airway: Material und Medikamente
- Breathing: Sauerstoff, Absauger, Nadelentlastung,
- Circulation: IV Zugang, Warme IV Flüssigkeit, 0 neg Konserven, TXA
- Disability: Schmerzmedikation
- Radiologie Anmeldung ggf. vorbereiten
- ggf. CT-Avisierung (Tel-Nummer 1340)
- Ordner Notfallmedikamente
Teamleader Checkliste Patienten Ankunft:
- Der Teamleader arbeitet nicht am Patienten ("hands-off")
- Patient stabil - Übergabe vor Transfer auf Bett (s. Kispi-Wiki)
- Patient instabil - Transfer aufs Bett, danach Rettungsdienst Übergabe
- Abfragen der Befunde von nach Algorithmus A B C D E
- Setzung Prioritäten bezüglich Untersuchungen und Vorgehen/Interventionen aufgrund der Befunde
- Wiederholtes Zusammenfassen der A/B/C/D’s - "shared mental model"
- Klare Anweisungen an das Behandlungsteam – z.B. nächste 3 Schritte
Atemwegs Arzt / Airway Doctor (Checkliste):
- Atemweg durch Anästhesie Kaderarzt
- Vorbereitung Material und Medikamente (RSI, TXA)
- Besprechung Procedere Atemweg und unerwartet schwieriger Atemweg
- Bei Ankunft:
- Gibt Kommando für Umlagerung auf Patientenliege
- Beurteilung Atemweg und Sauerstoffgabe
- Spricht mit Patienten und beurteilt GCS/AVPU +/- "AMPLE"
- Berichtet über Atemwegsbefund
- Atemwegsmanagement
- Intubiert Patient wenn nötig in Rücksprache mit Teamleader
- Überwacht die Vigilanz
Nach Intubation:
- Begleitung des Patienten während Transfer im Spital und im CT in Absprache mit pädiatrischer Intensivmedizin
Circulation Doctor (Checkliste):
- C: Vitalparameter/Schock, Inspektion, Palpation (Periphere und Zentral Durchblutung), ggf. Lebergrösse.
- D: neurologische Beurteilung idealerweise vor allfälliger Muskelrelaxation
- Vorbereiten des IV-Zuganges, ggf. I/O Zugang
- Unterstützt bei Umlagerung
- Legt IV-Zugang, Blutentnahme (Laborblock nach Indikation)
- Medikamente und Volumen verabreichen (ggf. durch Anästhesie)
- Aufkleben der Defibrillator-Paddles
+/- Untersuchungs-Arzt / Assessment Doctor (Checkliste):
- Unterstützung bei Umlagerung des Patienten auf Patientenliege
- B: Inspektion/Auskultation/Palpation
- C: Vitalparameter/Schock, Inspektion, Palpation (Periphere und Zentral Durchblutung), ggf. Lebergrösse.
- D: neurologische Beurteilung idealerweise vor allfälliger Muskelrelaxation
- Befunde klar und deutlich an Teamleader und Dokumentierende kommunizieren
- Spricht und erklärt Patient was gemacht wird
- Führt die "Secondary Survey" (Kopf bis Fuss Untersuchung) durch
- Dokumentiert Befunde
Pflege Atemweg (Checkliste):
Atemwegs Pflege IST die Anästhesiepflege
- Vorbereitung Material und Medikamente für Atemwegsmanagement
- Besprechung Procedere Atemweg und unerwartet schwieriger Atemweg mit Anästhesie Arzt
- Unterstützt bei Bedarf Umlagerung
- Anbringen des Monitorings (SpO2, BD, EKG, etCO2)
- Sicherstellung der HWS-Immobilisierung
- Einlage (orale) Magensonde
- Dokumentation Medikamente im LUKIS
- Mitteilung von Aspiration, Vomitus an Dokumentations-Pflege
- Vorbereitung der Verlegung CT /IPS innert 30 Minuten
- Begleitung des Patienten während Transfer im Spital und im CT
- Unterstützt Circulation Pflege
Circulation Pflege (Checkliste):
Circulation/Kreislauf Pflege: Kinderintensivstation und INS
- Vorbereiten von IV-Flüssigkeiten
- Vorbereitung der Röhrchen für Blutentnahme (Schockraum Labor Pack)
- Warme Tücher vorbereiten
- Unterstützt bei Umlagerung
- Unterstützt Anästhesie-Pflege in Absprache beim Monitoring
- Assistenz beim IV-Zugang, Blutentnahme, Etikettierung der Röhrchen und Versand ans Labor
- Unterstützt bei Eingriffen (Blasenkatheter, etc.)
- Gabe von Flüssigkeiten, Blutprodukten oder Medikamenten
- Klare Rückmeldung über Gabe von Flüssigkeiten, Medikamenten etc.
- Initiale Thoraxkompressionen bei Kreislaufstillstand, bis zur Ablöse durch andere Teammitglieder
- Überwachung Aufwärmen des Patienten (Decken/Bair hugger etc.)
- Vorbereitung der Verlegung CT/ IPS innert 30 Minuten
Medical scribe / Dokumentationsassistenz (Checkliste):
(falls verfügbar)
- Umsetzen von mündlichen Verordnungen (ohne Medikamente) im Schockraum-Narrator
- Dokumentation von Übergabe, Primary survey, secondary survey im Schockraum- Narrator
Bei Schockraum im LUKS:
INZ Pflege (Checkliste):
- Start des Schockraum-Narrators in LUKIS, Erfassung der Teammitglieder.
- Hilfe bei der Materialbeschaffung und Orientierung im Schockraum
- Übernahme von Teamfunktionen nach Absprache
- Unterstützung der Circulation Pflege
- ggf. Organisation des Care-Teams Tel 97 1675 (24h Bereitschaft) für Angehörige
Empfehlungen zur Bildgebung im Schockraum
Autoren: Dr. L. Simma (INS), Dr. M. Lehner (Kinderchirurgie), Dr. J. Fornaro (Radiologie), Dr. N. Stahr (Kinderradiologie), Prof. Ph. Szavay (Kinderchirurgie
Version: 02/18
Prinzipiell ist bei ionisierender Strahlung das ALARA-Prinzip zu beachten (ALARA- As Low As Reasonably Achievable) und damit die höhere Strahlenempfindlichkeit im Kindesalter zu berücksichtigen.
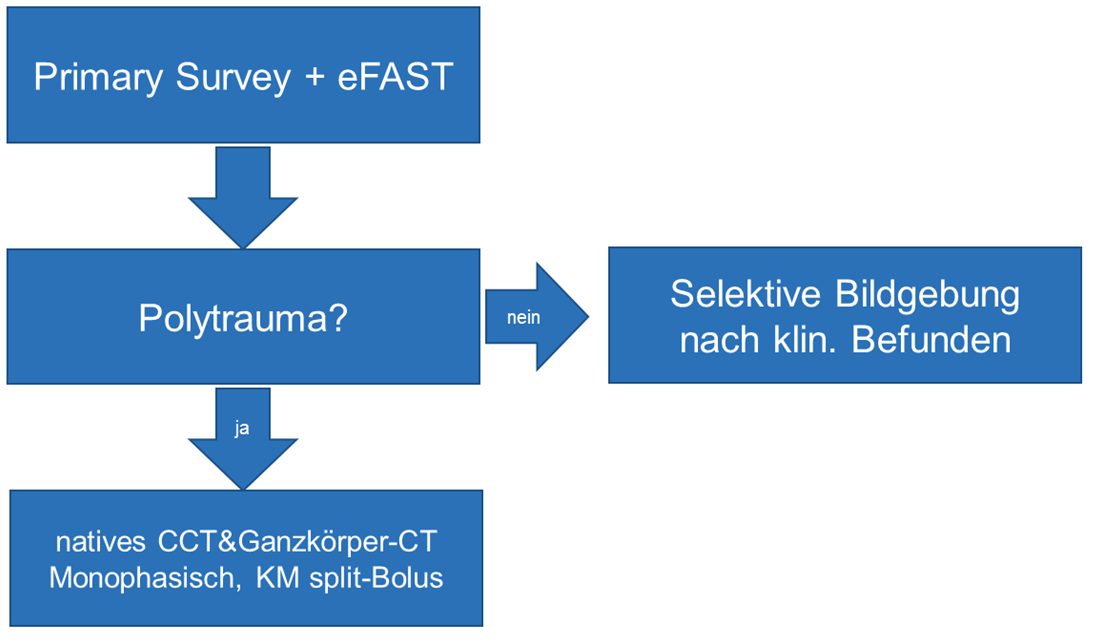
Schlüsselempfehlungen:
- Primary Survey inkl. eFAST (hier wichtig, negativer Befund schliesst beim Kind abdominale oder thorakale Verletzung nicht aus)
- Bei Säuglingen unter 1 Jahr kann eine transfontanelläre oder transtemporale Sonografie durchgeführt werden, wenn dies den weiteren diagnostischen Ablauf nicht verzögert.
- Abhängig vom Befund und im Konsens des Trauma Teams Wiederholungsuntersuchung per Sonografie oder CT-Untersuchung
eFAST wird im Moment von den Kollegen der Erwachsenenchirurgie auch bei Kinderschockräumen durchgeführt.
Bei entsprechenden klinischen Befunden und Verletzungskonstellationen soll selbstverständlich weiter selektive Schnittbildgebung oder konventionelle digitale Röntgendiagnostik angestrebt werden.
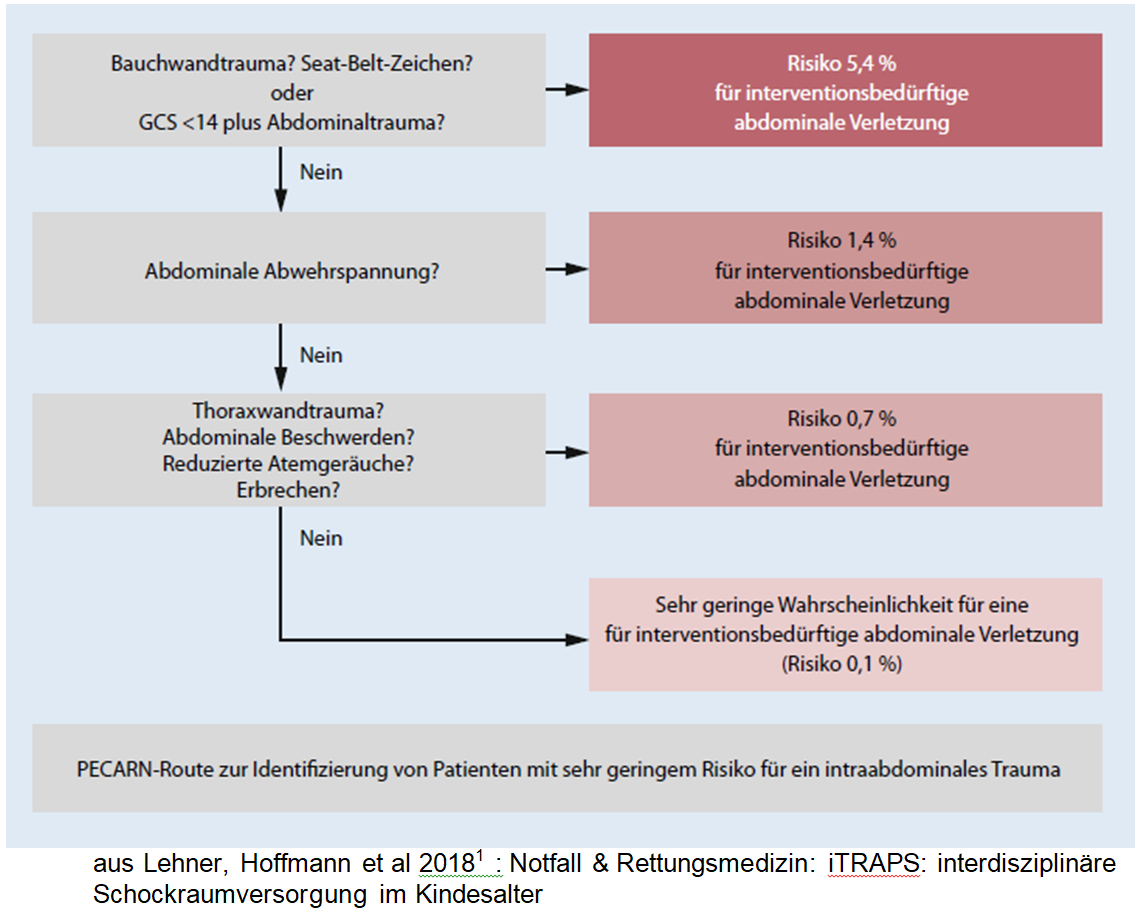
Anmerkungen zur Bildgebung
CT-Gerät und CT-Protokoll am LUKS:
Für den Schockraum steht ein modernes 128 Zeilen-Gerät mit Patienten-spezifischer kV- und mAs-Anpassung und iterativer Rekonstruktion zur Verfügung, welches gute Bildqualität mit sehr niedriger Strahlendosis möglich macht. (z.B. natives low-dose CT-Thorax bei Erwachsenen sind damit Vergleichbar mit konventioneller Thorax ap/seitlich.)
"lowdose" Protokoll ist für die Ganzkörperuntersuchung beim Kind Kopf bis Trochanter major als CCT nativ und danach ab Circulus willisi nach kaudal monophasisch mit Splitbolus Kontrastmittel (KM). Bei Indikation kann die Untersuchung aber auch weiter kaudal gefahren werden.
Kontrastmittel-Menge wird per App Körpergewichtsbasiert berechnet.
Bis 16 Jahre muss immer dieses "low-dose" Protokoll zur Anwendung kommen.
Lagerung
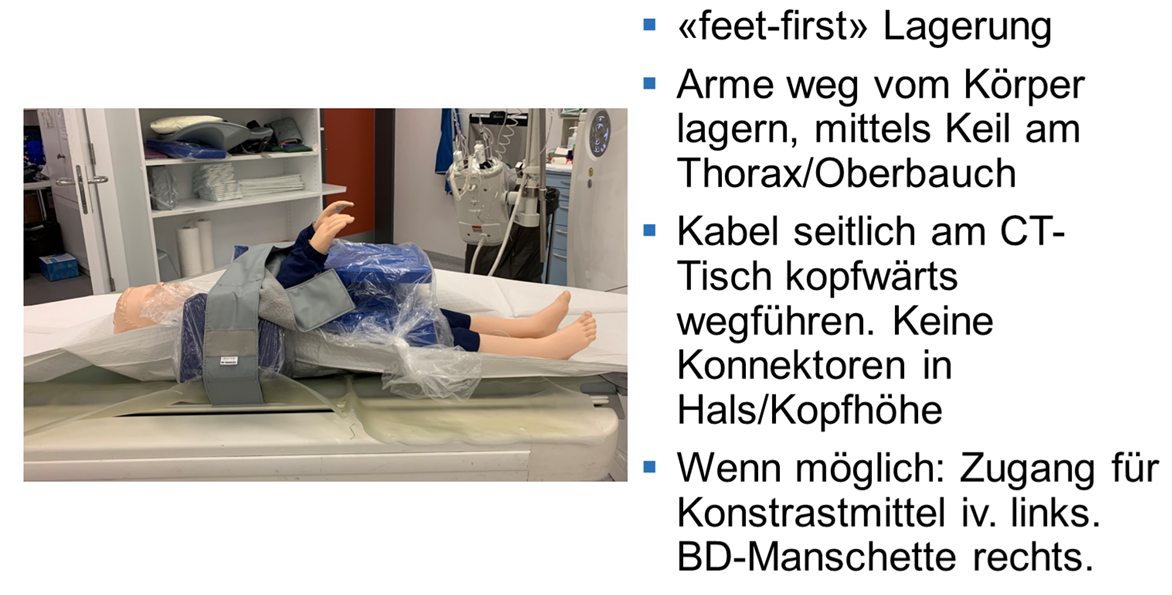
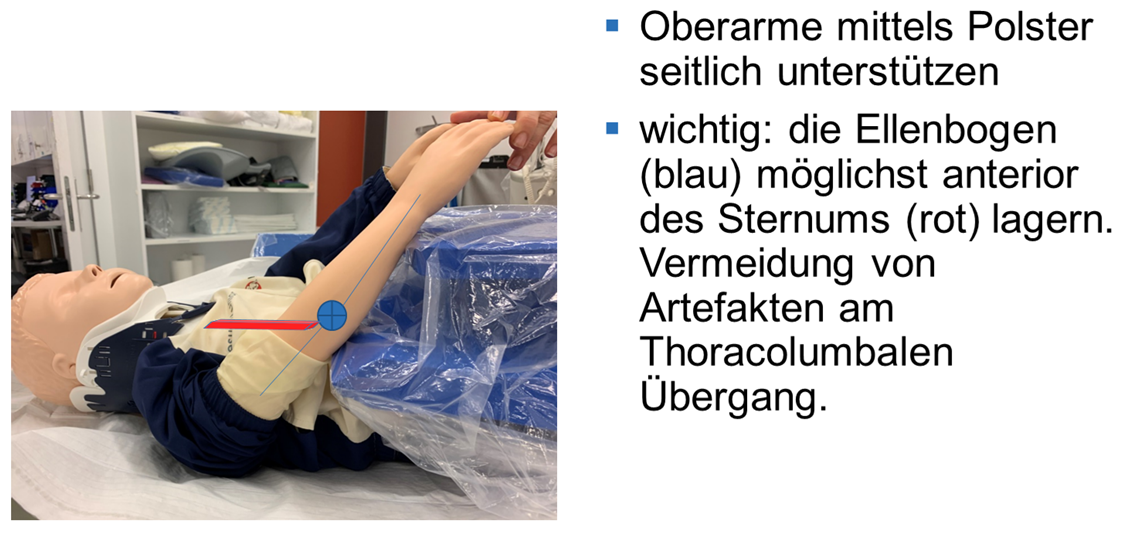
Lagerung im Tomographen bei Ganzkörper-CT (Bereich Circulus Willisi – Trochanter major): Armen nach anterior gestreckt vor dem Thorax/Abdomen (Lagerungskissen, etc.).
Bei Beschränkungen des Scan-Range auf einen Bereich kaudal des Jugulums werden die Arme weiterhin oberhalb des Kopfes gelagert, ausser es besteht eine Kontraindikation dafür (z.B. Schulter-Verletzung).

Strahlungsdosis
Wahrscheinlichkeit für das Entstehen eines strahleninduzierten Malignoms nach Ganzkörper-CT liegt bei einem 3-jährigen Mädchen 1:166 bzw. Knaben 1:333. Bei 15-jährigen Adoleszenten beträgt das Risiko 1:250 (W) bzw. 1:500 (M), bei Erwachsenen wird das Risiko mit 1:1500 angegeben.
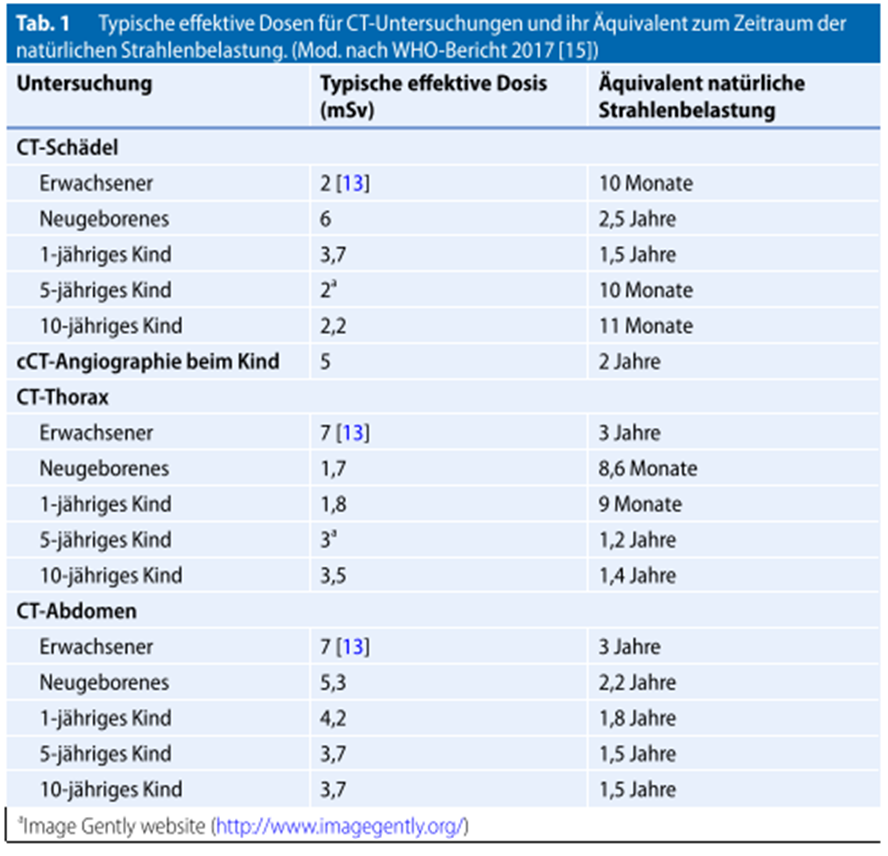
aus Lehner, M. et al, iTRAPs − Interdisziplinäre Schockraumversorgung im Kindesalter, Notfall+Rettungsmedizin (2017), DOI: https://doi.org/10.1007/s10049-017-0385-4
Anhang Varia
Autoren: Dr. L. Simma
Version: 02/19
Quellen
- S3-Leitlinie Polytrauma Versorgung, 07/2016, AWMF Register-Nr. 012/019
- S2K-Leitlinie Polytrauma Kind 2019 (noch in Bearbeitung)
- ATLS © – Advanced Trauma Life Support 10th ed.
- ETM – Emergency Trauma Management Course Manual
- 1. M. Lehner FH, B. Kammer, M. Heinrich, L. Falkenthal, M. Kurz iTRAPs − Interdisziplinäre Schockraumversorgung im Kindesalter Notfall Rettungsmed 2017 doi: https://doi.org/10.1007/s10049-017-0385-4
- 2. Reid C, Brindley P, Hicks C, et al. Zero point survey: a multidisciplinary idea to STEP UP resuscitation effectiveness. Clinical and experimental emergency medicine 2018;5(3):139-43. doi: 10.15441/ceem.17.269 [published Online First: 2018/10/03]
